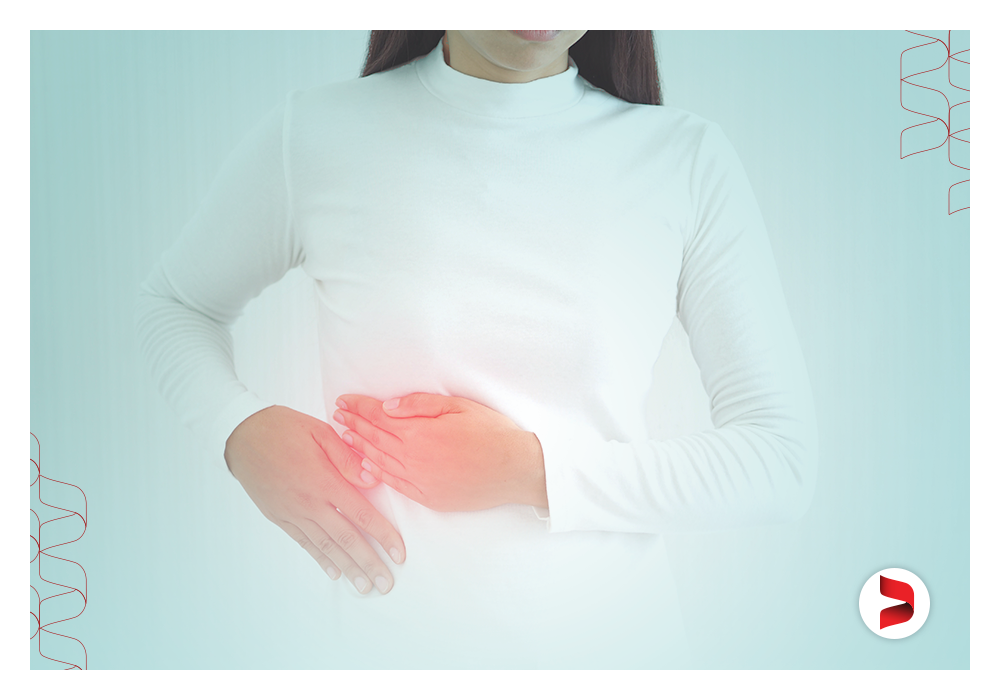
O colangiocarcinoma é o câncer das vias biliares, isso significa que essa condição clínica ocorre quando as células anormais crescem desordenadamente no duto biliar. Essa região do corpo é formada por um conjunto de ramificações, responsáveis por transportar a bile do fígado para o intestino delgado e vesícula biliar. Vale destacar que a bile é um líquido que auxilia no processo digestivo, especificamente na emulsificação de gorduras e absorção de nutrientes.
O câncer das vias biliares é classificado conforme sua localização. O intra-hepático, por exemplo, se desenvolve nas ramificações que partem do fígado. O distal, por sua vez, se desenvolve no duto biliar, próximo ao intestino delgado. Já o perihilar se desenvolve no ponto de encontro entre os ductos hepáticos direito e esquerdo.
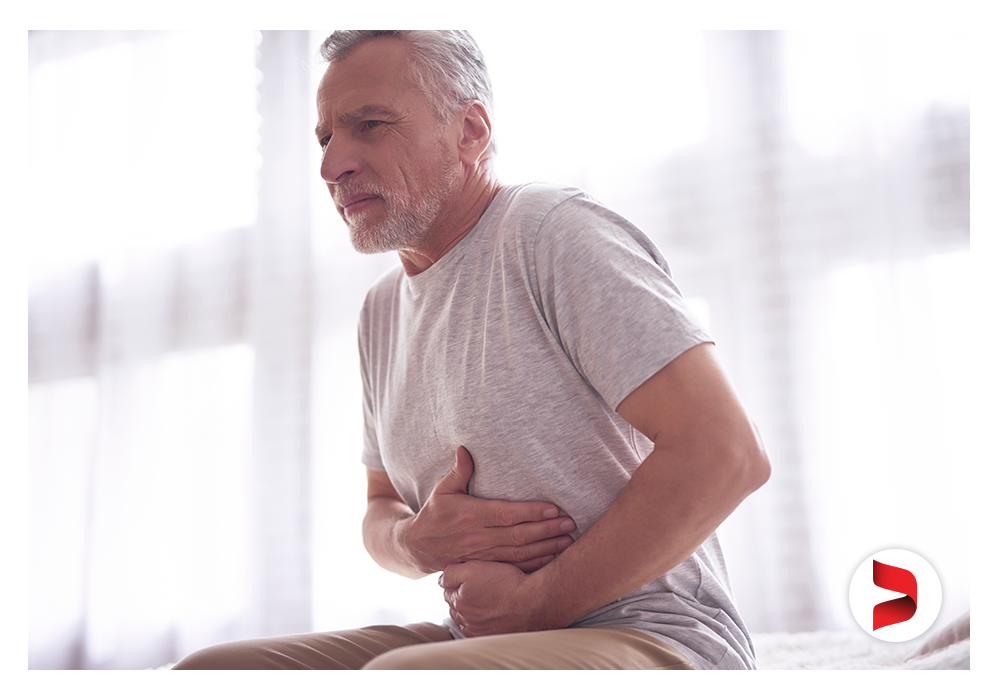
Nos estágios iniciais, o colangiocarcinoma costuma ser assintomático. Com o tempo, ele pode dar sinais físicos, como dor abdominal, icterícia, febre, fadiga, fraqueza, redução do apetite, perda de peso, coceira na pele, fezes claras e urina escura.
O colangiocarcinoma é um câncer grave. Porém, a boa notícia é que essa neoplasia pode ser prevenida por meio de algumas medidas. Confira, a seguir, como esse tipo de câncer pode ser evitado.
Prevenção do colangiocarcinoma
1# Conheça os fatores de risco
Informação é uma importante ferramenta de prevenção. É indispensável conhecer os fatores de risco dessa enfermidade e redobrar a atenção em relação à saúde. Caso você apresente um ou mais aspectos que aumentem a propensão ao desenvolvimento de colangiocarcinoma, é preciso atuar ativamente em tais condições.
Os principais fatores de risco da doença são:
- colite ulcerativa;
- cálculos no ducto biliar;
- colangite esclerosante;
- cistos de colédoco;
- doença hepática policística;
- síndrome de Caroli;
- parasitoses;
- idade superior a 65 anos;
- sobrepeso ou obesidade;
- histórico familiar de câncer no ducto biliar;
- tabagismo;
- diabetes;
- pancreatite;
- hepatite B ou C.
2# Evite a exposição a substâncias tóxicas
Pessoas que foram expostas a substâncias radioativas, ou a produtos químicos tóxicos, apresentam maiores chances de desenvolver colangiocarcinoma. Sendo assim, é recomendável evitar o contato com esse tipo de produto, para diminuir o risco de câncer nas vias biliares. Caso você tenha sido exposto a algum componente similar, faça um exame preventivo.
3# Mantenha o peso saudável
Como já foi mencionado, o sobrepeso e a obesidade são fatores de risco para o desenvolvimento de tumores malignos das vias biliares. Diante disso, é recomendável adotar medidas para manter o peso saudável. Isso inclui a prática regular de exercícios físicos, além de adoção de dieta balanceada, rica em fibras, vitaminas, sais minerais e proteínas magras. Carboidratos refinados e gordura saturada devem ser evitados.
4# Previna a cirrose
Para diminuir as chances de colangiocarcinoma, além de outras complicações hepáticas, é necessário tomar precauções efetivas para prevenir a cirrose. Nesse sentido, é fundamental administrar a vacina contra a hepatite B e limitar o consumo alcoólico.
5# Não fume
O tabagismo está relacionado a diversos tipos de câncer no sistema digestivo, inclusive o câncer de fígado e das vias biliares. Cerca de 8% dos casos diagnosticados de colangiocarcinoma têm relação com o hábito de fumar.
Acompanhe meu Instagram e meu Facebook para se informar sobre esse e outros temas e fique à vontade para ler outros artigos no meu blog e conhecer mais do meu trabalho como especialista em cirurgia digestiva no Rio de Janeiro!